増加している大腸がん
現在、部位別のがん死亡数において、女性で第1位、男性で第3位にあるのが大腸がんです。
大腸がんの罹患者数は30代から徐々に増え、50代で急増します。また全体的な増加傾向も見られます。これは、食生活の欧米化や高齢化などが影響しているものと考えられます。
大腸がんは、早期に発見できればほぼ100%の確率で完治が期待できます。一方で、症状に乏しいために検査を受けず、発見が遅れてしまうケースも少なくありません。
便潜血検査で陽性であった場合はもちろんですが、40歳以上の方は、無症状であっても年に1度の大腸カメラ(内視鏡)検査をおすすめします。
大腸がんの原因は?
- 食生活の欧米化(肉類・脂肪の摂り過ぎ)
- 運動不足
- 過度の飲酒、喫煙
- 肥満
2000年以降の約20年間で、大腸がんによる死亡者数は1.5倍に増加しています。
食習慣においては、肉類・脂肪の摂り過ぎ、野菜・果物の摂取不足などがリスクになると考えられます。また上記の原因をご覧になっていただければ分かりますが、生活習慣が大きく関与して発症するタイプのがんです。
逆を言えば、正しい生活習慣を送ることで、大腸がんのリスクを下げることが可能であるということです。
大腸がんになりやすい人

以下に該当する方は、そうでない方と比べると、大腸がんになりやすいと言うことができます。
- 動物性脂肪の多い肉類、加工肉をよく食べる人
- 野菜や果物、魚を食べない人
- 肥満、運動不足の人
- 喫煙者、お酒をよく飲む人
- 大腸ポリープの既往がある人
- 潰瘍性大腸炎の既往がある人
- 大腸がんになったことがある家族がいる方
大腸がんの初期症状は?
症状チェック
大腸がんは、症状の乏しいがんです。特に初期には、無症状のまま進行することが少なくありません。
その中でもっとも頻度が高いのが、血便だと言われています。肉眼で見て分かる血便があった時、便潜血検査で陽性であった時には、必ず大腸カメラ(内視鏡)検査を受けましょう。

- 血便が出た
- 便潜血検査が陽性だった
- 便が細い
- 下痢と便秘の繰り返し
- 腹痛、お腹の張り
- 体重減少
- 残便感、排便してもすっきりしない
大腸がんと気づいた
きっかけは?
大腸がんは、早期発見・早期治療が、予後を大きく左右します。
早期発見につながったきっかけの中で、よく見られるものをご紹介します。
便潜血検査が陽性
自治体や職場などで行われる便潜血検査は、便の中に含まれる血液を検出する検査です。目に見えない、ごくわずかの出血でも陽性となります。
大腸がんであれば必ず出血がある、つまり便潜血検査で陽性が出るというわけではありませんが、大腸がんのスクリーニング検査として広く普及しています。
血便が出た
大腸がんが発生すると、本来は不要である「新生血管」が作られます。がん組織が、より多くの栄養を得るために作る血管です。新生血管は非常に脆弱であるため、便と擦れるなどして簡単に出血します。
血便は、大腸がんの症状の中でも頻度の高い部類となります。血便に気づいた時には、必ず大腸カメラ(内視鏡)検査を受けるようにしてください。
貧血になった
大腸がんからの出血に伴い、貧血が起こることがあります。
これまで貧血ではなかった方は、貧血に伴うふらつきやめまいなどに気づき、受診に至りやすい傾向があります。
一方で、貧血は特に女性にとって身近な症状であるため、「体質だから」「食事を改善すればもとに戻るだろう」と受診に至らないケースもあります。このように、大腸がんの症状として出現することもあるため、貧血が続く場合には必ず受診してください。
お腹の痛み・張り
大腸がんによって便通が悪くなり、腹痛や腹部の張りが生じることがあります。
ただし、盲腸や上行結腸、横行結腸など、まだ便が固形になっていないこともあり、腹痛がはっきりと現れないことも少なくありません。
体重が減った
他のがんにも言えることですが、がんの発生によってより多くのタンパク質・脂肪が分解されるため、食事・運動習慣は変わらないのに体重が減る、ということがあります。
特別な要因(急に食事量を減らした、運動を始めた)がないのに1カ月あたりで3㎏以上痩せたという場合には、すぐに受診をしてください。
腸閉塞になった
がんが大きくなり、便が腸内を通れなくなってしまった状態です。
腸閉塞に付随して、腹痛、吐き気・嘔吐などの症状も引き起こされます。重症例では、緊急手術が必要になります。
大腸がんの検査・診断
症状などから大腸がんが疑われる場合には、以下のような検査を行います。
大腸カメラ
(大腸内視鏡検査)
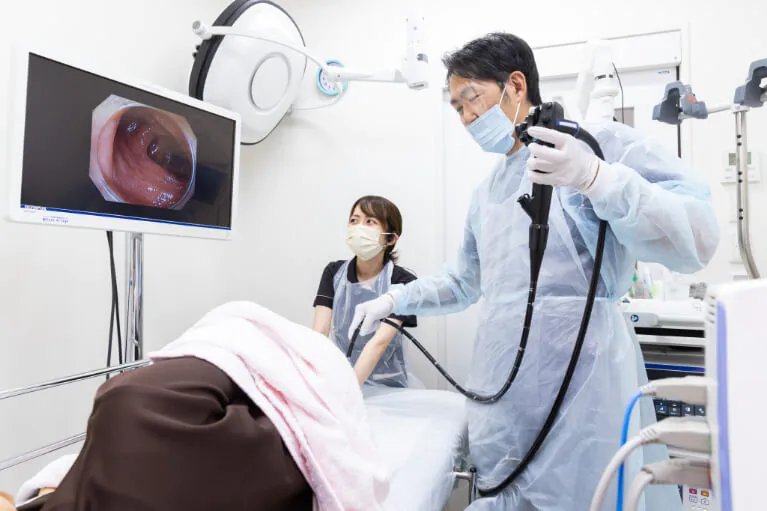 肛門から大腸カメラを挿入し、大腸の粘膜を観察します。病変の位置や状態、範囲などが正確に分かり、小さな病変でも発見が可能です。
肛門から大腸カメラを挿入し、大腸の粘膜を観察します。病変の位置や状態、範囲などが正確に分かり、小さな病変でも発見が可能です。
疑わしい病変があれば、内視鏡でその組織を採取し、病理検査を行うことも可能です。また、がん化のおそれのあるポリープ・血便を伴うポリープ・早期のがんなどをその場で切除することもできます。
現在、大腸がんをはじめとする大腸の病気を早期に、正確に発見するためにはもっとも有用な検査です。
便潜血検査
 便を採取し、そこに血液が混じっていないかを調べる検査です。目に見えないようなごく微量の血液であっても検出できます。
便を採取し、そこに血液が混じっていないかを調べる検査です。目に見えないようなごく微量の血液であっても検出できます。
ただし、大腸がんが必ず出血を伴うものとは限りません。そのため、便潜血検査で陰性だからといって、「大腸がん等の病気ではない」と言うことはできません。また、便潜血検査で陽性であった場合も、精密検査として大腸カメラ(内視鏡)検査が必要になります。
病気の判定と
治療方針決定に必要な検査
注腸検査
肛門からバリウムを入れ、大腸を膨らませた状態でX線撮影を行う検査です。
がんやポリープの有無、腸の狭窄の程度などを調べます。
大腸3D-CT検査
CTを活用し、内視鏡で取得できる情報に近い3D画像を得て診断します。
下剤の服用量は内視鏡検査に比べ半分以下の量で検査の所要時間は約15分です。
大腸がん検診の1次検査としても、便潜血検査陽性受診者の2次精密検査としても行うことができます。
腫瘍マーカー検査
採取した血液や尿から、そこに含まれる腫瘍マーカーの値を調べます。
がんの診断の補助的検査として、あるいは治療の評価、再発・転移の有無の判定のために行われる検査です。
大腸がんの治療
大腸がんは、その進行の程度によって治療法が異なります。
当院では、早期がんに対する内視鏡的切除を行っております。それ以外の治療が必要になった場合には、提携する病院をご紹介させていただきます。
早期大腸がん
粘膜内視鏡または粘膜下層に留まる大腸がんについては、内視鏡的な切除が可能です。
ただし、その範囲の広さによっては、手術が必要になることもあります。
進行大腸がん
筋層より深くにまで進行している進行大腸がんについては、周囲の血管やリンパ管へと浸潤したり、リンパ節へと転移している可能性も高くなるため、原則として手術が必要になります。
また、転移がある場合には、化学療法が併用されます。











